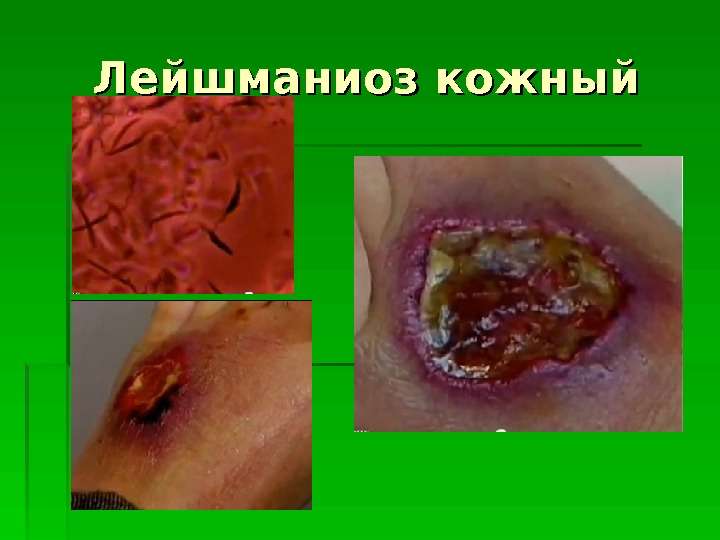
Симптомы и лечение кожного лейшманиоза у человека
Кожный лейшманиоз – болезнь, характерная для тех районов, где на протяжении 50 суток способна держаться температура выше 20 градусов. Однако единичные случаи заражения могут встречаться в любых регионах. Возбудитель лейшманиоза – лейшмания тропическая.
Классификация заболевания
Патология по проявляющейся симптоматике разделяется на 3 типа:
- Кожный лейшманиоз отличается обильной сыпью на эпидермисе в форме изъявленных папул.
- Кожно-слизистый лейшманиоз характеризуется появлением язв на ротовой и на слизистой носа, в глотке.
- Висцеральный лейшманиоз характеризуется попаданием возбудителя в лимфососуды. Патология разносится по организму вместе с потоком жидкости, поражая внутренние органы. В основном от этой формы лейшманиоза страдают сердечная мышца, селезенка, печень, легкие.
Кожный и висцеральный лейшманиоз может передаваться от человека (антропонозная форма патологии), от животных (зоонозная).
Переносчики возбудителя
Кожный лейшманиоз в зависимости от возбудителя делится на 2 типа.
- остронекротизирующийся;
- поздно-изъявляющийся.
Возбудителем первого типа патологии является лейшмания тропическая (мажор), а второго – лейшмания тропическая (минор). Мажорная форма ведет свою жизнедеятельность на грызунах, обитающих в песчаной местности, собаках. Минорная форма способна паразитировать только в человеческом организме. Переносчиками возбудителей обеих форм являются москиты рода флеботомус.
Остронекротизирующая патология проявляется в зависимости от сезона и имеет тесную взаимосвязь с наличием комаров в теплый сезон. В основном болезнь начинает распространяться в весеннее время, ее пик наблюдается летом, а снижение активности – в начале зимы.
Поздно-изъявляющийся кожный лейшманиоз характеризуется отсутствием привязанности к какому-либо сезону. Недуг может быть диагностирован в любое время года. Трудность диагностики заключается в том, что животные и люди зачастую являются носителем инфекции, которая не проявляется никакой симптоматикой.
Возбудитель висцерального лейшманиоза – лейшмания Донована. Переносчиком этой патологии являются москиты флеботомус.
Лейшмания: жизненный цикл
Жизненный цикл лейшмании формы заключен в наличии 2 хозяев – насекомых и людей. Насекомые заражаются паразитом после всасывания крови животного, являющегося носителем патологии. После этого лейшмания оказывается в пищеварительном органе, провоцируя формирование перитрофической матрицы по периметру всасываемой крови.
Паразит размножается в пищеварительной системе самок, а через неделю патология распространяется до ее верхней части. В это время лейшмании начинают полностью блокировать пищеварительный орган самки, что приводит к выделению паразитов вместе со слюной при укусе другого хозяина.
После укуса к патогенным клеткам устремляются нейтрофилы – иммунные кровяные клетки, которые стараются побороть паразитов. Внутри них паразитическая форма ведет свою жизнедеятельность до естественной гибели иммунных клеток, а затем паразиты попадают в кровь млекопитающего.
Итак, паразит проходит следующий жизненный цикл.
- Локализуется в кровотоке или в эпидермисе. Насекомое кусает зараженное млекопитающее и становится носителем патологии.
- За первые сутки инвазии неподвижная паразитическая форма развивается до подвижной.
- В это время лейшмании начинают активно размножаться, а спустя 7 суток оказываются в верхних отделах пищеварительной системы насекомого.
- Насекомое-переносчик кусает человека или млекопитающее, в результате чего лейшмании проникают сначала в образовавшуюся рану, а затем в клетки кожного покрова или разносятся по внутренним органам, если комары являлись переносчиками возбудителя висцерального лейшманиоза.
Далее жизненный цикл разных форм патологий отличается друг от друга. Если человека поражает кожный лейшманиоз, возбудитель начинает размножаться в месте комариного укуса, вследствие чего формируются лейшманиомы.
Эти патогенные узелки содержат в себе:
- макрофаги;
- фибробласты;
- эндотелиальные клетки;
- лимфоидную ткань.
Позже эти узелки начинают постепенно отмирать, а на их месте образуются язвы.
Висцеральный лейшманиоз характеризуется формированием лейшманиомы, из которой с потоком крови паразитические формы мигрируют по внутренним органам. Этот процесс провоцирует развитие вторичных очагов поражения, характеризующихся пролиферативными изменениями тканей, гиперплазией и некротическим процессом.
Симптоматика
Различные формы лейшманиоза характеризуются индивидуальной симптоматикой, по которой можно определить возбудителя, поражающего организм.
Висцеральная патология
Этой форме инвазии присущ долгий период инкубации. С момента заражения до появления первичных симптомов лейшманиоза обычно проходит 20–150 суток.
Висцеральный лейшманиоз на начальном этапе развития проявляет себя следующими симптомами:
- появлением общей слабости;
- апатией;
- снижением аппетита;
- побледнением эпидермиса;
- незначительным увеличением селезенки;
- повышением температуры до 38 градусов.
При отсутствии лечения лейшманиоза к первичным признакам присоединяются:
- повышение температуры до 40 градусов;
- кашель;
- увеличение лимфоузлов;
- болезненные ощущения в области печени;
- значительное увеличение печени и селезенки.
Запущенная патология дает о себе знать:
- сильным ухудшением общего самочувствия;
- истощением;
- сильным увеличением селезенки;
- диареей;
- сухостью эпидермиса;
- бледностью эпидермиса;
- отеками нижних конечностей;
- головокружениями;
- частым сердцебиением;
- увеличением брюшной области;
- нарушением потенции.
Последняя стадия патологии характеризуется:
- отечностью всего тела;
- снижением мышечного тонуса;
- бледным эпидермисом;
- смертью больного.
При минимальном поражении висцеральной лейшманией внутренних органов зачастую диагностируется хроническая форма патологии, которая не проявляется никакими симптомами.
Кожная патология
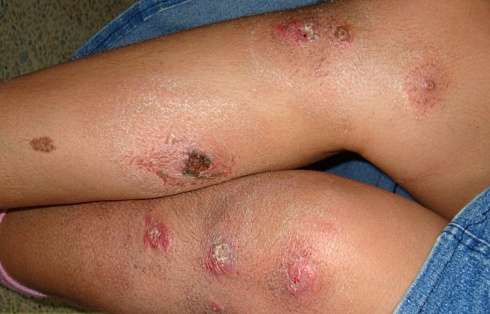
Период инкубации заболевания этой формы длится 10–45 суток. Начальная стадия развития характеризуется следующим течением:
- Появление на эпидермисе новообразований, сходных с комариными укусами.
- Позже эти укусы формируются в фурункулы, внешне похожие на простой бугорок.
- Через 7–14 суток в центре фурункула появляется отмерший участок кожи черного цвета, сигнализирующий о начале некроза.
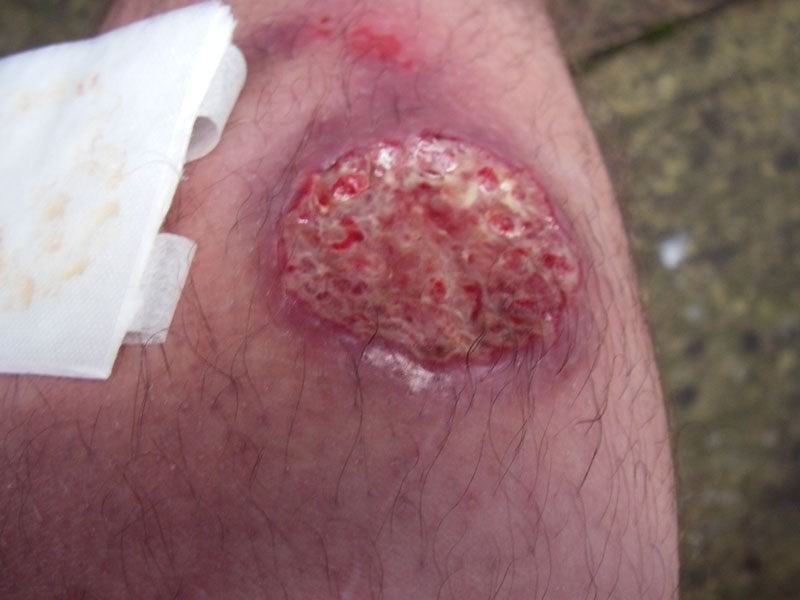
- Фурункул формируется в язву, из центра которой начинает выделяться гной, окрашенный в желто-красный цвет.
- Возле язвы начинают появляться вторичные бугры.
- Через некоторое время они разрастаются и сливаются вместе, образуя большую рану.
Образовавшиеся раны заживают в течение 2–6 месяцев, если больной проводил лечение лейшманиоза.
Кожно-слизистая патология
Симптоматика этой формы сходна с кожной патологией. Единственным отличием является распространение фурункулов по слизистым оболочкам. В некоторых случаях это заболевание может деформировать лицо, что проявляется:
- насморком;
- носовой заложенностью;
- трудностями в глотании;
- носовыми кровотечениями;
- развитием эрозий и язв во рту и в носу.
Эта форма может спровоцировать осложнения 2 видов:
- при присоединении вторичной инфекции может появиться пневмония;
- при поражении дыхательных органов зачастую фиксируется летальный исход.
Лечение кожной патологии
Лечение лейшманиоза в основном происходит с помощью медикаментозной терапии:
- «Мономицин» назначается в форме внутримышечных инъекций трижды в сутки через каждые 8 часов в дозировке по 250000 ЕД.
- Инъекции «Глюкантимом» проводятся в дозировке 60 миллиграмм на килограмм массы тела.
- «Секнидазол» используют по 500 миллиграмм четырежды в сутки на протяжении 3 недель. После этого периода частоту приемов снижают до 2 раз в сутки на протяжении 3 недель.
- Для обработки фурункулов применяется «Солюсурьмин», «Метациклин», «Доксициклин», могут быть применены и другие противомалярийные медикаментозные средства.
В некоторых случаях может быть назначена криодеструкция или лазеротерапия.
Лечение висцеральной патологии
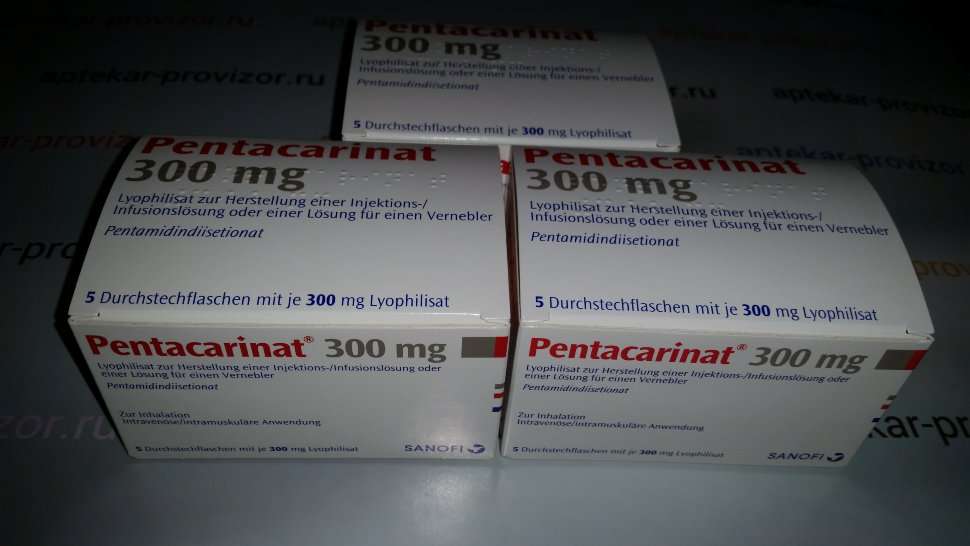
Висцеральный лейшманиоз эффективно лечится препаратами 5-валентной сурьми, пентамидином изотионатом. Медикаменты на основе сурьмы применяются внутривенным способом на протяжении 7–16 суток. Дозировка при лечении постепенно возрастает.
Если медикаменты не были эффективны, врачи назначают «Пентамидин» в дозировке 0,004 грамма на 1 килограмм массы тела в день. Курс лечения состоит из 10–15 инъекций, ставящихся каждый день или через сутки.
Помимо специфического медикаментозного лечения, назначается патогенетическая терапия и профилактика бактериальных наслоений.
Чтобы избежать развития лейшманиоза любой формы у человека, требуется соблюдать индивидуальные меры безопасности в местах большого скопления насекомых. Особенно такая профилактика необходима в весенне-осенний период.
Зимой требуется делать профилактические прививки, которые заключаются в введении 0,1–0,2 миллилитра жидкой серы с живой ослабленной культурой возбудителя лейшмании тропической (мажор).
Такие прививки провоцируют развитие патологии легкой формы, протекающей в форме образования 1 фурункула и обеспечивающей образование иммунитета ко всем видам заболевания.